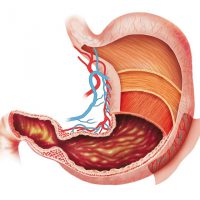
Язва луковицы двенадцатиперстной кишки: симптомы и лечение
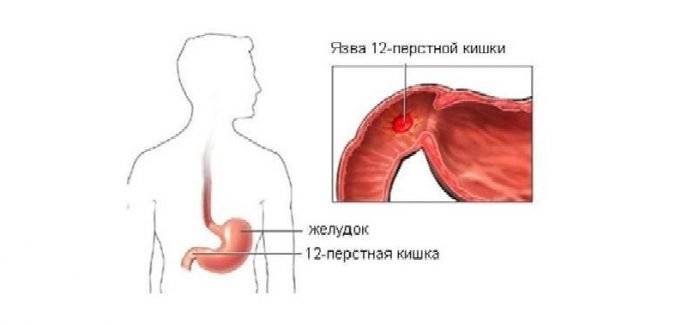
Сегодня язва луковицы двенадцатиперстной кишки является довольно распространенным заболеванием, с которым сталкиваются пациенты разных возрастных групп. Эта патология сопровождается характерной симптоматикой, которая позволяет специалистам заподозрить заболевание при обследовании пациентов. Период обострения язвенной болезни приходится на весну и осень, поэтому врачи рекомендуют заблаговременно принимать меры, для предотвращения приступов.
Причины развития патологического процесса
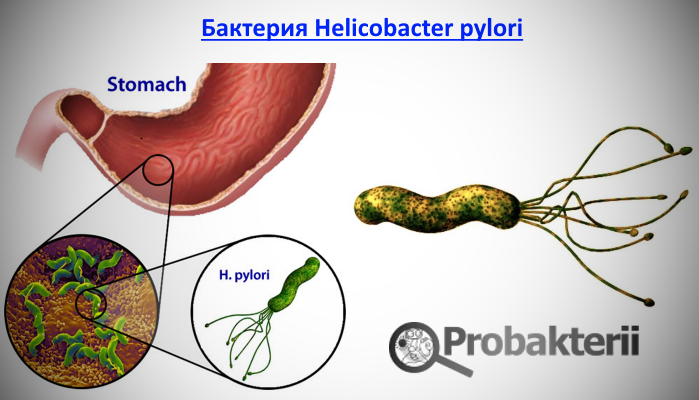
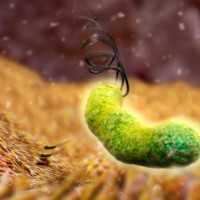
Согласно медицинской статистике, язва луковицы 12 перстной кишки чаще всего появляется из-за болезнетворных бактерий Helicobacter, которые на фоне повышения уровня кислотности начинают активно вести свою «подрывную деятельность».
К причинам развития данного патологического процесса можно причислить следующие факторы:
- Перенесенный стресс. Язвенная болезнь часто развивается у людей, у которых наблюдается нестабильное нервное и эмоциональное состояние.
- Гастрит в период обострения провоцирует появление этой патологии.
- Вредные привычки, в частности злоупотребление содержащими алкоголь напитками.
- Прием лекарственных препаратов.
- Несоблюдение режима питания (частое голодание), употребление вредных и некачественных продуктов.
- Различные заболевания, которые могут привести к поражению слизистой желудка.
Симптоматика
Пациенты, которые впервые столкнулись с этой проблемой, должны обратить внимание на следующие проявления заболевания:
- болевой синдром в области живота;
- изжога;
- тошнота, рвотный рефлекс;
- отсутствие аппетита;
- во рту появляется кислый привкус.
На что жалуются пациенты?
От пациентов, у которых обострилась язва двенадцатиперстной луковицы, поступают жалобы на болевой синдром, интенсивность которого зависит от разных факторов:
- Появляется в ночное время суток, из-за чего больной просыпается и больше не может заснуть.
- Развивается спустя час после приема пищи или из-за сильного голода.
- Появляется в подложечной зоне (в ее правой части).
- Болевой синдром немного притупляется после приема соответствующих препаратов.
При обострении этого патологического процесса у пациентов развивается ноющая, колющая или жгучая боль. Иногда она может иррадиировать в правое подреберье или в спину.
Медикаментозная терапия

Все симптомы и лечение этой патологии подробно расписаны в медицинских справочниках. Каждый человек, который выявил у себя признаки развития этого патологического процесса, должен обратиться в медицинское учреждение за получением адекватной помощь. Стоит отметить, что хроническая язва луковицы 12 перстной кишки, которая находится в стадии обострения, может спровоцировать опасные для здоровья и жизни осложнения. Например, перфорация патологического процесса на другие органы брюшной полости, или открытие кровотечения. Язвенную болезнь также следует рассматривать в качестве предвестника развития злокачественных новообразований.
Чтобы не допустить серьезных осложнений пациент должен своевременно обратиться к гастроэнтерологу, и ни в коем случае не заниматься самолечением. Узкопрофильный специалист проведет осмотр больного, пропальпирует область живота и назначит ряд лабораторных и аппаратных исследований.
Только после получения всех результатов врач поставит точный диагноз и назначит медикаментозную терапию:
- При лечении данной патологии врачом ставится первоочередная задача, которая заключается в уничтожении болезнетворной бактерии Helicobacter. Для этого назначается курс антибиотиков (например, Ампиокс) и других препаратов, способных прекратить ее жизненный цикл.
- При помощи лекарственных средств обеспечивается защита слизистой и луковицы 12 перстной кишки от пагубного воздействия соляной кислоты. Для образования на луковице защитной пленки назначается Алмагель или Маалокс.
- Снимается воспалительный процесс.
- Назначаются препараты группы ингибиторов, например, «Ранитидин», «Де-Нол», «Омепрозол» и т. д.
- Проводится антибактериальная терапия при помощи таких препаратов как Метронидазол.
Каким должно быть питание?

Чтобы медикаментозная терапия принесла ожидаемый результат, гастроэнтерологи настаивают на специальном питании. Пациенты должны четко придерживаться всех рекомендаций и сразу перейти на лечебную диету:
- Из ежедневного рациона больного полностью исключаются жирные, горячие, соленые, острые, копченые, слишком холодные блюда.
- При приготовлении пищи необходимо использовать следующие методики: отваривание, запекание, паровая обработка.
- Перед употреблением пища должна измельчаться. Это можно делать посредством мясорубки, сита, терки или блендера. Чем мельче будет пища, тем легче желудку будет ее переварить.
- Пациенты с такой патологией должны питаться не реже 6 раз в день (дробно).
- Порции должны быть очень маленькими.
- Лечебное питание предусматривает полный отказ от вредных привычек, в частности от курения и употребления алкоголя.
- Больные должны избегать стрессовых ситуаций, нормализовать свой сон и регулярно бывать на свежем воздухе.
Использование народных рецептов
Перед тем как начать применять «дедовские методы» пациент должен обратиться к своему гастроэнтерологу для консультации.
Многие народные рецепты отлично совмещаются с традиционной медикаментозной терапией, поэтому если у больного не наблюдается повышенной чувствительности к природным компонентам, врач не будет возражать против комплексного лечения:
- Масло (сливочное) + пчелиный мед.
- Свежевыжатый сок картофеля.
- Сырые яйца (куриные) + мед.
- Продукты пчеловодства, в частности прополис.
- Капуста + сельдерей.
- Можно использовать при лечении патологии различные травы, в частности календулу, голубую синюху, специальные целебные сборы.
 Постоянный понос у взрослого: основные причины, симптомы и лечение
Постоянный понос у взрослого: основные причины, симптомы и лечение Понос у ребенка с кровью и слизью. Можно ли проводить лечение самостоятельно?
Понос у ребенка с кровью и слизью. Можно ли проводить лечение самостоятельно? Почему у ребенка болит живот и рвота без температуры
Почему у ребенка болит живот и рвота без температуры